Пневмоциста – возбудитель респираторного заболевания легких, которое встречается у людей из группы риска. Данное заболевание не характерно для здоровых людей, так как возбудитель является условно-патогенным.
Распространенность пневмоцистной пневмонии среди населения невелика, но среди людей с первичными иммунодефицитными состояниями эта патология весьма часто встречается: у больных на лейкозы, лимфогранулематоз, другие онкопатологии, при врожденных иммунодефицитах, а также при ВИЧ-инфицировании. У пациентов со СПИДом пневмоцистоз является «маркером» заболевания и встречается более, чем у половины инфицированных.
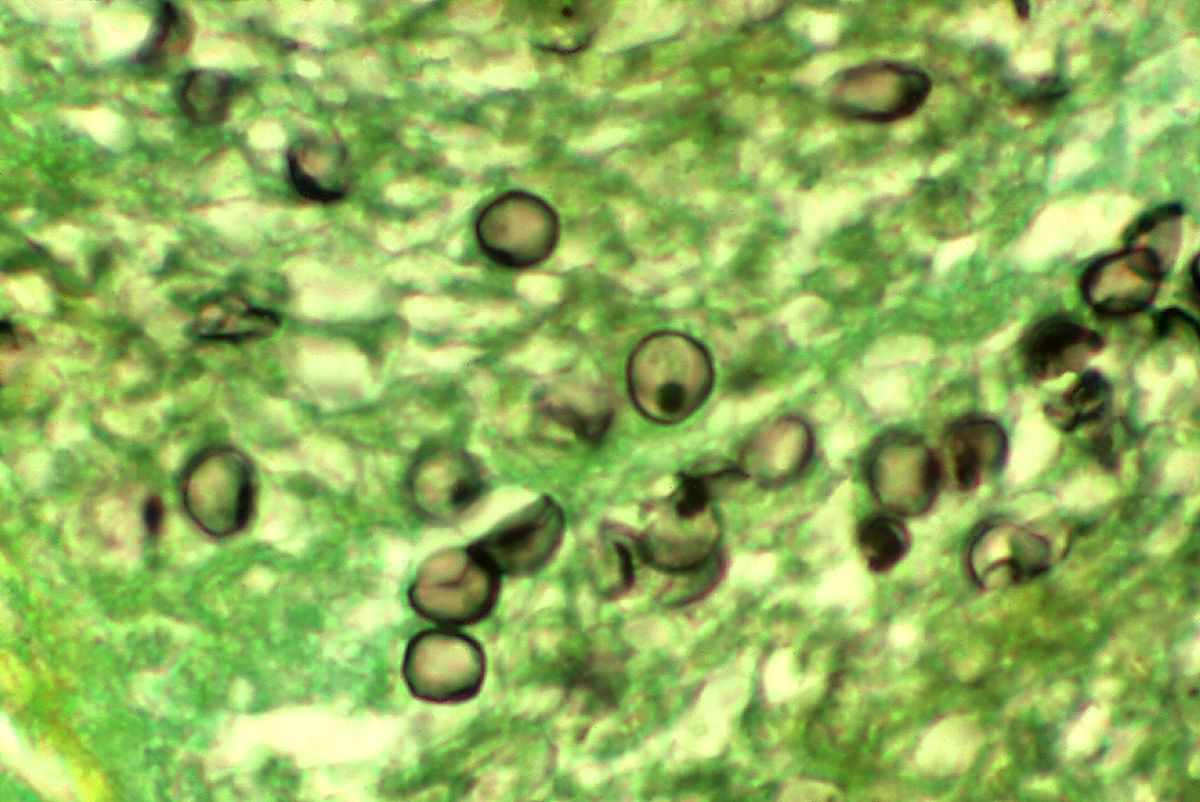
Pneumocystis carinii – микроорганизм, который был выделен у больного человека с дыхательных путей в бронхах в месте бифуркации (карины), от чего и произошло название этого вида. Данный возбудитель в естественных условиях живет в легких многих животных, а также у некоторых людей, от которых и происходит заражении. Путь инфицирования – воздушно-капельный. Однако люди с нормальным иммунным статусом могут не болеть, а быть лишь носителями, поскольку пневмоциста является условно-патогенной. При иммунодефицитных состояниях развиваются клинические симптомы заболевания.
При изучении строения этого микроорганизма было много дискуссий по поводу того, к какому Царству отнести данный вид. Особенности строения РНК, митохондрий, белковых структур мембраны позволяли классифицировать как Грибки, но отсутствие эргостерола и особенности жизненного цикла подтверждают, что пневмоциста является Наипростейшим.
Структура пневмоцисты не так уж и проста. Это связано с непостоянством строения клеточных элементов вследствие сложного клеточного цикла. Размеры простейшего варьируют от 1 до 10 микрометров, в зависимости от стадии цикла. Поэтому по микроскопом могут различные формы – от мелких форм с тонкой клеточной стенкой до крупных с более толстой стенкой.
Пневмоциста принадлежит к внеклеточным паразитам и локализируется главным образом в альвеолоцитах первого и воторого порядка. Микроорганизм может существовать в четырех основных формах: трофозоит, прециста, циста и спорозоит.
Трофозоит – это форма существования, которая характеризуется значительным диаметром клетки и неправильной формой. Оболочка толстая и имеет выросты в форме псевдоподий, поэтому форма трофозоита непостоянная. Эти структуры предназначены для тесного контакта возбудителя с альвеолоцитарной клеткой. Внутри клетки цитоплазма с характерными для многих микроорганизмов органеллами: митохондрии, рыбосомы, вакуоли с клеточным соком и липидные и углеродные компоненты. Ядро занимает достаточно места и окружено двумя мембранами для защиты генетического материала.
Прецисты имеют овальную форму без выростов, небольшие размеры и тонкую клеточную мембрану. В середине этих структур ядра деляться с образованием цист.
Цисты также округлой формы, но их размеры больше, так как внутри содержатся специальные тельца – предшественники спорозоита. Цисты имеют оболочку и толстую трехслойную мембрану, которая после разрыва имеет неправильную форму и таким образом цикл повторяется.
Размножается пневмоциста путем простого деления генетического материала надвое, а затем делиться и содержимое цитоплазмы с оболочкой.
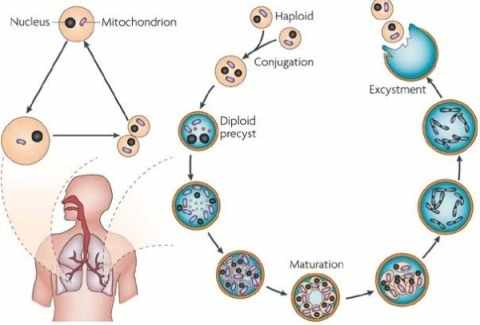
Пневмоциста является позаклеточным паразитом, но вместе с тем, различные формы существования позволяют проникать и внутрь клетки. Заражение происходит воздушно-капельным путем. В организм человека попадает циста, которая при достаточном иммунном ответе обезвреживается иммунокомпетентными клетками. Если нет, то циста растет и продолжает свой цикл развития дальше с образованием зрелых форм. Весь цикл можно разделить на две фазы – половую и неполовую.
Жизненный цикл пневмоцисты достаточно сложный и проходит поэтапно несколько жизненных форм: трофозоит, прециста, циста, спорозоит. Трофозоит является вегетативной формой, которая прикрепляется к альвеолоциту своими псевдоподиями и тесно взаимодействует с клеточной мембраной. Затем путем клеточного деления образовывается две зрелые клетки, и таким образом происходит размножение. Это так называемая неполовая фаза развития пневмоцисты.
Из трофозоита образовывается прециста, которая имеет огромное ядро и сосредоточенные вокруг него питательные вещества необходимые для будущей цисты. Когда проходит время, ядро делится и образовывается циста, которая имеет внутри чаще всего 8 ядер. Из цисты выходят микроорганизмы – спорозоиты. Они имеют одинарный набор генетической информации, а когда сливаются между собой, то получается снова трофозоит, и цикл развития снова повторяется. Это половая фаза развития.
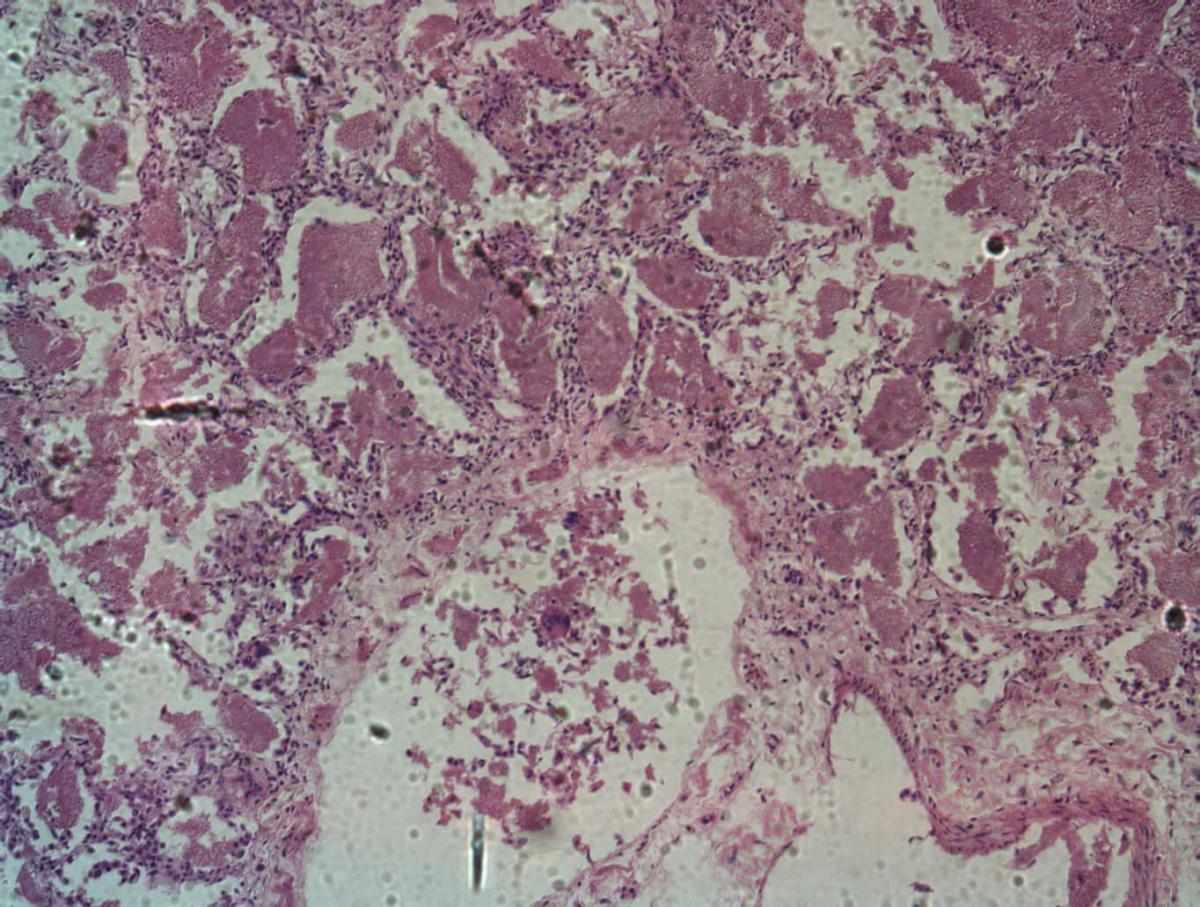
Цисты, когда попадают в организм человека, локализируются на альвеолах. При интенсивном размножении трофозоитов и цист становится все больше и альвеолоциты десквамируются, тогда возникают клинические проявления. Первые иммунные реакции на этот процесс развиваются за счет клеточного иммунитета. Макрофаги и Т-хелперы реагируют на чужеродные агенты и пытаются фагоцитировать их, но цисты имеют способность находиться внутри макрофага и не подвергаться действию его лизосомальных ферментов.
Поэтому клеточной иммунной реакции недостаточно для комплексного иммунного ответа и элиминации пневмоцисты. Когда запускается с помощью каскадных механизмов под влиянием Т-хелперов гуморальное звено иммунитета, то иммуноглобулины поражают трофозоиты и зараженные макрофаги. Вот почему, у людей с патологией иммунного ответа это заболевание развивается очень быстро, ведь для адекватной защиты необходим хороший уровень как местного клеточного, так и гуморального иммунитета.
Возбудитель пневмоцистной пневмонии — простейший, одноклеточный микроорганизм рода Pneumocystis, который по генетическим и морфологическим признакам напоминает дрожжеподобные грибы. Этот условно-патогенный микроб живет в легочной ткани и является безвредным для здоровых людей. Он вызывает пневмонию только при наличии иммунодефицитных состояний. Pneumocystis jiroveci – относительно «молодой» паразит, впервые выделенный и подробно изученный в середине 19 века.
Пневмоцистная инфекция распространяется аэрогенным способом, который реализуется двумя основными путями — воздушно-капельным и воздушно-пылевым. Заражение происходит при общении с ВИЧ-инфицированными людьми. Известны случаи заражения плода от больной матери трансплантационным путем. Гемотрансфузионный путь встречается крайне редко. Воспаление развивается при иммунологической неполноценности. Оно проявляется признаками интоксикационного и респираторного синдромов.
Пневмоцистной пневмонией болеют лица с выраженным иммунодефицитом. У людей с нормальным иммунным статусом пневмоцисты, попав в организм, элиминируются специальными Т-клетками и не вызывают воспаления. Около 70% случаев патологии регистрируется у ВИЧ-инфицированного контингента. Именно поэтому такой диагноз относится к СПИД-ассоциированным, оппортунистическим заболеваниям. Pneumocystis jiroveci является патогенным микробом.
Он проникает в легкие, персистирует годами в альвеолах, не причиняя никакого вреда. Заболевание развивается даже при незначительном ослаблении иммунитета.
Группу риска составляют:
- Пожилые люди, проживающие в домах-интернатах,
- Дети организованных коллективов,
- Пациенты с гематологическими недугами,
- Онкобольные, получающие химиотерапию и лучевую терапию,
- ВИЧ-инфицированные,
- Лица с туберкулезом,
- Пациенты, получающие длительную гормонотерапию,
- Недоношенные новорожденные,
- Дети с тяжелыми врожденными патологиями,
- Больные с аутоиммунными расстройствами,
- Пациенты, перенесшие трансплантационные операции,
- Лица старше 65 лет, имеющие в анамнезе хронические заболевания в стадии декомпенсации,
- Больные с бронхолегочным острым недугом тяжелой формы,
- Заядлые курильщики,
- Люди, работающие в опасных условиях.
Перенесенная инфекция не оставляет стойкого иммунитета. В 10% случаев заболевание повторяется.
У каждого четвертого ВИЧ-инфицированного диагностируются рецидивы – возникновение болезни в течение полугода после лечения. Если пневмония появляется позже, значит произошло реинфицирование – повторное заражение. Каждый последующий рецидив протекает тяжелее предыдущего. Подобное явление связывают с формированием устойчивой резистентности пневмоцист к лекарственным препаратам.
Патогенетические звенья пневмонии:
- Проникновение возбудителя в респираторный тракт,
- Его внедрение в просвет бронхиол и альвеол,
- Крепкое соединение микроба со стенкой альвеоцита,
- Его активное размножение путем деления,
- Развитие местного воспаления,
- Увеличение количества цист и слущивание альвеолярного эпителия,
- Паразитирование цист и нарушение целостности альвеол,
- Проникновение токсинов и продуктов обмена в кровь,
- Интоксикация,
- Воспалительная инфильтрация стенок альвеол,
- Гиперемия, отек и утолщение альвеолярных перегородок,
- Уменьшение просвета альвеол,
- Гиперпродукция экссудата,
- Заполнение легочных пузырьков жидкостью,
- Их обструкция,
- Нарушение газового обмена,
- Выключение из дыхания больших участков легких,
- Развитие гипоксемии и гиперкапнии,
- Выраженная дыхательная недостаточность.
Течение пневмоцистной пневмонии имеет различие, как у деток разных возрастных групп, так и у взрослых. Начинается заболевание в большинстве случаев у пятимесячных и полугодовалых малышей из группы риска.
Признаками пневмоцистоза являются:
- ночной сухой надсадный кашель с удушьем,
- учащенное, но поверхностное дыхание,
- сильная одышка при нагрузке,
- слабость и потливость,
- периодическое повышение температуры,
- боли в груди и головные боли.
Заболевание имеет несколько стадий:
Отечная. Наиболее тяжелая стадия всплеска симптомов. Нарастание симптомов происходит в течение от недели до десяти дней и характеризуется:
- изменениями в клетках альвеол,
- образованием и накапливанием слизи,
- повышением температуры тела (37,5º — 38ºС),
- жестким дыханием, при котором практически не слышно хрипов,
- учащенным поверхностным дыханием (как у собаки) — тахипноэ,
- периодическим сухим кашлем,
- отказом от пищи,
- слабостью и недомоганием,
- детки часто теряют вес или не набирают ежемесячную норму.
Ателектатическая. Развивается месяц. В этот период нарушения в пузырьках альвеол переходят и в капилляры. Врач отмечает:
- хрипы и изменившийся звук при аускультации,
- одышку (до 150 дыхательных движений грудной клетки в минуту),
- синий оттенок носогубного треугольника и общая бледность кожных покровов,
- влажный кашель с вязкой мокротой,
- изменения в плевральной полости.
Эмфизематозная. Наблюдается улучшение состояния пациента. Заканчивается выздоровлением, реже — осложнениями. Длится до двадцати дней, в зависимости от индивидуальных особенностей организма больного.
Пневмоцистоз в данной группе пациентов протекает как хронический воспалительный процесс бронхов и легких. Наиболее частые жалобы:
- сухой лающий кашель,
- существенная одышка, особенно при нагрузках,
- переменное повышение или спад температуры в течение дня,
- учащенное сердцебиение,
- увеличение потоотделения по ночам,
- отсутствие аппетита,
- чувство разбитости и усталости,
- похудение.
Проявления заболевания у взрослых ВИЧ-положительных граждан носят более тяжелый характер, отличающийся вялым и длительным течением (до полугода).
- интенсивный, изматывающий (надсадный) сухой или влажный кашель с пенистой мокротой, который может возникать утром, вечером и даже ночью, а также может сопровождаться рвотой,
- тахипноэ,
- постоянная лихорадка,
- цианоз в области верхней губы,
- общая слабость,
- дистрофичный вид и болезненность грудной клетки.
Иногда болезнь может иметь стертость — дыхание укороченное, нет одышки и кашля, но зато сильно страдает общее состояние, так как грибок может вызвать осложнение — распространение микробной инфекции, то есть воспаление легких.
Недуг сопровождает практически 80% больных ВИЧ-инфекцией и является первым признаком развития терминальной стадии – СПИДа.
Важно! Несоблюдение терапевтических мероприятий или неправильное лечение приводит к летальному исходу.
Для того чтобы заподозрить пневмоцистную пневмонию, пульмонологи Юсуповской больницы выясняют у пациента, не был ли он в контакте с больным пневмоцистозом, не относится ли к группе риска по ВИЧ-инфекции, не принимает ли лекарственные препараты, вызывающие иммунодефицит. Для постановки окончательного диагноза проводят следующее обследование:
- общий анализ крови, в котором определяют увеличение количества лейкоцитов до20-30×10 9 /л, лимфоцитов, моноцитов, снижение гемоглобина и увеличение скорости оседания эритроцитов,
- паразитологические исследования, направленные на выявление пневмоцист в очаге поражения (окрашивание мазка мокроты по Романовскому-Гимзе),
- серологические исследования на выявление антител к пневмоцистам в крови (иммунофлуоресцентный анализ),
- полимеразную цепную реакцию с целью определения антигенов в мокроте, бронхоальвеолярном лаваже, биопсийном материале.
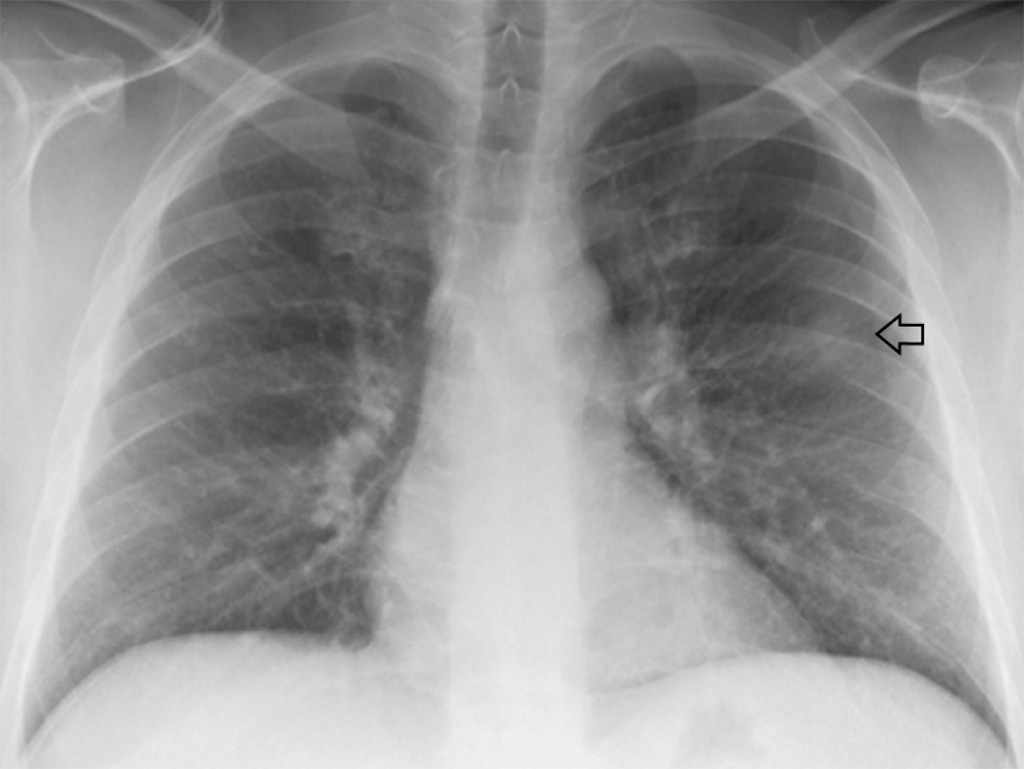
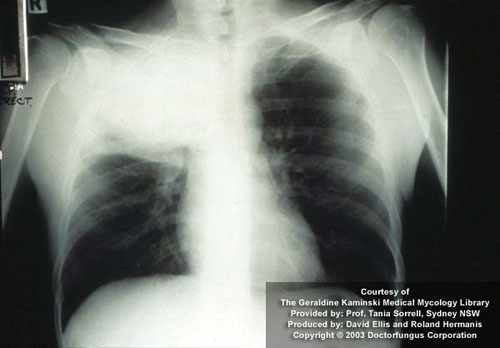
Рентгенография позволяет выявить признаки пневмоцистной пневмонии. В первую стадию заболевания отмечается усиление легочного рисунка, во вторую стадию появляются очаговые тени, чередующиеся с участками повышенной прозрачности и усилением сосудистого рисунка.
Пациентов с выраженной клинической картиной заболевания госпитализируют в клинику терапии. Пациентам проводят терапию, направленную на уничтожение пневмоцист в организме. Им назначают пентамидин внутримышечно 1 раз в сутки в течение 10-14 дней, фуразолидон, бисептол. В схему лечения пневмоцистной пневмонии у ВИЧ-инфицированных включают антиретровирусные препараты.
Патогенетическое и симптоматическое лечение пневмоцистной пневмонии включает:
- противовоспалительные препараты,
- муколитики,
- отхаркивающие средства,
- препараты, облегчающие отхождение мокроты.
У ВИЧ-инфицированных пациентов первичная и вторичная профилактика пневмоцистной пневмонии проводится бисептолом.
В Юсуповской больнице работают кандидаты и доктора медицинских наук, врачи высшей категории, имеющие опыт лечения больных пневмоцистной пневмонией. Все тяжёлые случаи заболевания обсуждаются на заседании экспертного Совета с их участием. Запишитесь на приём к пульмонологу, позвонив по телефону.
