Brugia malayi является одним из возбудителей лимфатического филяриатоза, состояние, характеризующееся инфекции и опухоли лимфатической системы. Заболевание, прежде всего, обусловлено наличием червей в лимфатических сосудах и в результате воспалительным ответом хозяина.
Признаки инфекции, как правило, соответствуют тем, которые наблюдаются в Bancroftian филяриатоза лихорадка, лимфаденит, лимфангит, лимфедема и вторичной бактериальной инфекции, с некоторыми исключениями.
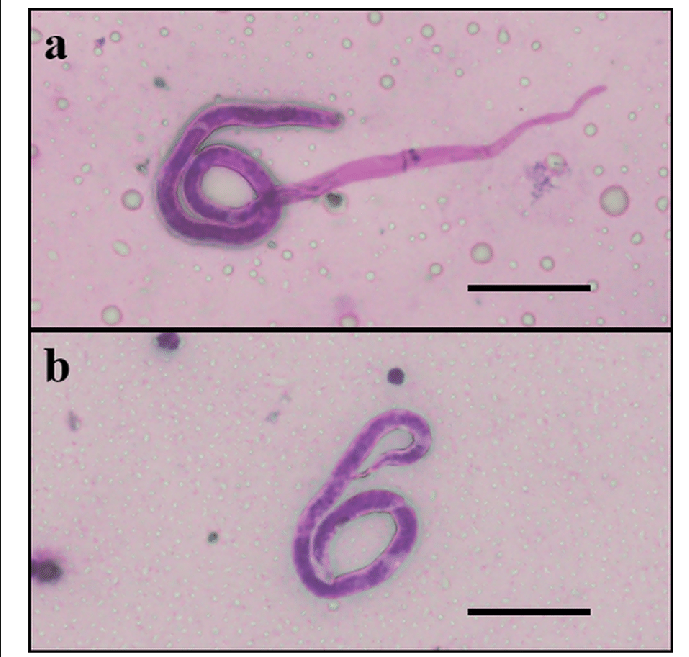
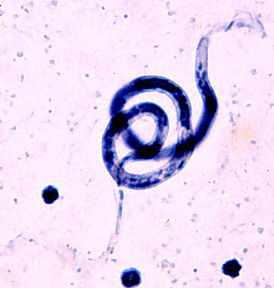
Возбудитель бругиоза Brugia malayi гельминт-нематод, имеющий удлиненную нитевидную форму с утончениями на концах. Длина паразитов 22-100 мм, ширина 0,1-0,3 мм. Развитие филярий происходит со сменой хозяев, окончательный хозяин Brugia malayi человек и некоторые виды обезьян, промежуточные хозяева различные виды комаров родов Culex, Aedes, Mansonia, Anopheles. Половозрелые филярии паразитируют в лимфатических узлах и сосудах.
Самки гельминта рождают личинок микрофилярии, которые в организме человека не меняются морфологически и не растут. Микрофилярии имеют длину 0,127-0,32 мм, ширину 0,005-0,1 мм. Они паразитируют в кровеносной системе.
Brugia malayi встречается в Китае, Индии, Индонезии, Корее, Японии, Малайзии и на Филиппинах.
У Brugia malayi имеются два штамма периодический и субпериодический. Периодическая разновидность встречается чаще, ею заражаются вблизи рисовых плантаций, а субпериодической в лесах.
Наряду с людьми Brugia malayi может поражать кошек. В Индонезии распространен другой вид возбудителя Brugia timori.
Периодичный штамм Brugia malayi свойствен только человеку, в то время как субпериодичный встречается и у обезьян. Оба штамма Brugia malayi характеризуются ночным пиком микрофиляриемии, который у периодичного штамма встречается значительно реже.
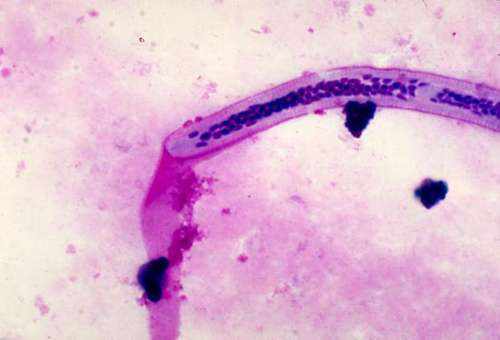
Переносчиком заболевания является комар. Возбудитель бругиоза проникает в его организм через укус инфицированного человека. Микрофилярии остаются в ротовом аппарате зараженного насекомого. Они попадают в кровь здорового населения при следующих укусах.
Оказавшись в организме человека, личинки паразита мигрируют в лимфу, где им предстоит превратиться во взрослых особей в течение 1,5 лет. Инкубационный период продолжается до момента, пока количество глистов в лимфатической и кровеносной системе не достигнет определенного уровня. С этого этапа начинается интенсивное размножение нематод.
Их максимум отмечается в темное время суток, что объясняется активностью комаров в вечерние и ночные часы. Кусая больного человека, насекомое заражается бругиозом, и продолжает инфицировать здоровое население.
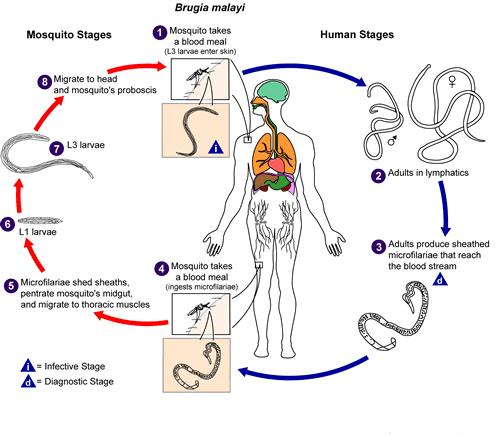
Источником бругиоза является человек и некоторые обезьяны. Непосредственными переносчиками инфекции являются комары.
Возбудитель бругиоза (Brugia malayi) переносится различными видами комаров родов Mansonia и Anopheles. Развитие микрофилярий в комарах продолжается 8-35 дней в зависимости от температуры внешней среды. При укусе комара инвазионные формы микрофилярий попадают в кожу, активно внедряются в кровеносное русло и током крови заносятся в ткани. Превращение микрофилярий в половозрелые формы происходит спустя 3-18 месяцев после попадания их в организм человека.
Бругиоз распространен в странах Азии: в Индии, на о. Цейлон, в Таиланде, Вьетнаме, Лаосе, Камбодже, Китае, Японии, Индонезии, Малайзии.
В основе патогенеза бругиоза лежат токсико-аллергические реакции, механическое воздействие гельминтов на лимфатическую систему и вторичная бактериальная инфекция. Как и многие другие гельминтозы, бругиоз в некоторых случаях может не давать выраженной клинической картины. Иногда нет вообще никаких клинических проявлений инвазии. Бессимптомный бругиоз имеют место в тех случаях, когда паразиты не закупоривают лимфатические сосуды и не вызывают воспалительных изменений в окружающих тканях. Больные с такими формами инфекции выявляются случайно при обнаружении у них микрофилярий в периферической крови.
Бругии в лимфатических сосудах, в том числе и в грудном протоке, сплетаются между собой в клубки, которые вызывают замедление лимфотока и лимфостаз. Паразиты вызывают воспалительное уплотнение стенок лимфатических сосудов, что, в конечном счете, ведет к закупорке сосудов в результате стеноза или тромбоза. Тромбированные лимфатические сосуды часто разрываются. Из-за длительных лимфангитов и лимфаденитов в различных частях тела может развиться слоновость (элефантиаз). Измененный эндотелий лимфатических сосудов, очаги некрозов в лимфатических узлах и окружающих тканях являются благоприятными местами для развития кокковой инфекции с образованием абсцессов. В результате жизнедеятельности паразитов и, особенно при распаде их образуются вещества, которые ведут к сенсибилизации организма с местными и общими аллергическими реакциями эозинофилией, кожными высыпаниями и др.
Аллергические проявления могут развиться примерно через 3 месяца после инфицирования. Микрофилярии выявляются в крови не ранее чем через 9 месяцев. Заболевание начинается с различных аллергических проявлений. На коже, особенно на руках, появляются болезненные элементы типа экссудативной эритемы, увеличиваются лимфатические узлы в паховых областях, на шее и в подмышечных впадинах, часто возникают болезненные лимфангиты, фуникулит, орхоэпидидимит, синовит с исходом в фиброзный анкилоз, у женщин мастит. При длительном рецидивирующем течении фуникулита и орхоэпидидимита возникает гидроцеле. Характерна лихорадка, нередко развиваются бронхиальная астма и бронхопневмония. Через 2-7 лет после заражения болезнь вступает во вторую стадию, которая характеризуется в основном поражениями кожных и глубоких лимфатических сосудов с развитием варикозного расширения, нарушением лимфотока, разрывами этих сосудов.
Появляются болезненные лимфангиты с регионарным лимфаденитом. В это время в течение нескольких дней у больного отмечаются выраженные явления общей интоксикации на фоне высокой температуры тела и сильных головных болей. Часто наблюдается рвота, иногда развивается делириозное состояние. Приступ обычно заканчивается обильным потоотделением. В результате разрывов лимфатических сосудов наблюдается истечение лимфы и уменьшение интенсивности лимфаденита.
Фазы относительного благополучия периодически сменяются очередными обострениями болезни. На месте лимфангитов остаются плотные тяжи, пораженные лимфатические узлы также подвергаются фиброзному уплотнению. Характерным является увеличение паховых и бедренных лимфатических узлов Начальное припухание лимфатических узлов боли не вызывает, однако при последующем развитии лимфангитов появляются сильные боли в узлах.
Поражение может быть одно- или двусторонним, размеры узлов от небольших до 5-7 см в диаметре. Часто параллельно развиваются так называемый лимфоскротум (хилезное пропитывание tunica vaginalis) и хилурия. Лимфоскротум клинически проявляется увеличением мошонки. При ощупывании кожи мошонки легко определяются расширенные лимфатические сосуды. При разрывах этих сосудов вытекает большое количество быстро коагулирующейся лимфы. Истечение лимфы из поврежденных сосудов может продолжаться несколько часов.
В странах Северной Африки, Индии и Китае у больных бругиозом часто встречается хилурия или лимфурия. Больной замечает, что моча приобрела молочно-белый оттенок. В некоторых случаях моча становится розовой или даже красной, иногда она бывает белой утром и красной вечером или наоборот. Присутствие в моче крови наряду с лимфой объясняется, очевидно, разрывами мелких кровеносных расширенных лимфатических сосудов. Микрофилярии выявляются в моче только в ночное время. Иногда этому предшествуют небольшие боли над лобком или в паховых областях. Характерной является задержка мочи вследствие коагуляции лимфы и образования хлопьев в мочевых путях. При лимфурии в моче имеются примесь лимфы, белок в значительном количестве, возможна примесь крови, но нет следов жира. В осадке мочи обнаруживаются лимфоциты.
Тела погибших филярий обычно бесследно рассасываются или кальцинируются. Однако в некоторых случаях погибшие паразиты являются причиной развития абсцессов, которые приводят к тяжелым осложнениям, таким как эмпиема, перитонит, гнойное воспаление гениталий.
Третья (обструктивная) стадия болезни характеризуется слоновостью. В 95% случаев развивается слоновость нижних конечностей, несколько реже верхних конечностей, половых органов, отдельных участков туловища и очень редко лица. Клинически слоновость проявляется быстро прогрессирующим лимфангитом с присоединением дерматита, целлюлита в сочетании с лихорадкой, которая в некоторых случаях может служить основным симптомом заболевания и является следствием присоединения бактериальной инфекции. Кожа со временем покрывается бородавчатыми и папилломатозными разрастаниями, появляются участки экземоподобного изменения кожи, незаживающие язвы.
Ноги могут достигать огромных размеров, они приобретают вид бесформенных глыб с толстыми поперечными складками пораженной кожи. Вес мошонки обычно составляет 4-9 кг, а в отдельных случаях до 20 кг, описан случай, когда вес мошонки у больного достиг 102 кг. В случае слоновости лица чаще поражается верхнее веко. При бругиозе слоновость возникает обычно только на конечностях, поражение чаще одностороннее, кожа остается гладкой.
Наиболее частым осложнением бругиоза является присоединение бактериальной инфекции в месте повреждения лимфатического сосуда с развитием тромбофлебитов, сепсиса. Разрыв лимфатических сосудов почек и мочевого пузыря с наличием хилурии при бругиозе наблюдается редко. Нарушение целостности лимфоструктур кишечника способствует возникновению хилезной диареи. Постоянное истечение лимфы провоцирует формирование выраженной белковой недостаточности, кахексии.
Погибшие гельминты, покрытые капсулой, представляют собой асептические абсцессы. Занесение микробной флоры ведет к нагноению данных очагов с возникновением перитонита, эмпиемы плевры, гнойных артритов, а в последующем – фиброзирующих анкилозов. Постоянная мацерация обезображенного кожного покрова провоцирует поддержание хронического воспаления, которое, в свою очередь, является предрасполагающим фактором развития атеросклероза, ревматоидного артрита и других заболеваний.
При подозрении на бругиоз необходима консультация паразитолога, инфекциониста. Во время объективного осмотра врач обращает внимание на появление специфической сыпи на кожном покрове, отмечается увеличение периферических лимфоузлов, преимущественно подмышечных и паховых, гиперемия кожи, болезненность по ходу пораженных лимфатических сосудов. Подобные явления характерны для острой фазы бругиоза в период обострения.
В хронической стадии заболевания обнаруживается наличие обезображенных конечностей, преимущественно ног, огромных размеров, покрытых грубой кожей с папилломатозными разрастаниями, складками, трещинами и трофическими язвами. Вовлечение в патологический процесс половых органов и молочных желез у женщин наблюдается редко.
Для диагностики инфекции используются следующие клинико-лабораторные методы:
- Общеклинические исследования. В общем анализе крови определяется гиперэозинофилия, в момент активации воспаления – лейкоцитоз, сдвиг формулы влево. В биохимическом исследовании отмечается снижение общего белка. В анализе мочи при повреждении лимфатических структур почек выявляется хилурия. Для диагностики «эозинофильного легкого» дополнительно назначают рентгенографию грудной клетки, спирометрию.
- Обнаружение возбудителя. Изготавливают толстые и тонкие мазки крови с их последующей микроскопией. Кровь для анализа набирают ночью либо днем после провокационного теста с диэтилкарбамизином, что способствует выходу личинок в периферические кровеносные сосуды. Микрофилярии идентифицируются в асцитической жидкости, плевральном выпоте. Взрослые особи могут быть обнаружены при биопсии лимфатических узлов, однако подобная процедура способствует нарушению лимфодренажа.
- Серологическая диагностика. С целью определения специфических паразитарных маркеров бругиоза применяют реакцию непрямой гемагглютинации и иммунофлуоресценции, иммуноферментный анализ, метод быстрой иммунохроматографии, флоккуляционную пробу с бентонитом. Иммунологические анализы не всегда дают достоверные результаты. В крови пациента с тропической легочной эозинофилией выявляются высокие титры IgE.
Дифференциальная диагностика проводится с поражениями лимфатической системы бактериальной этиологии. Легочную эозинофилию важно отличить от туберкулеза, аллергического аспергиллеза и синдрома Леффлера. При развитии спленомегалии необходимо исключить лимфолейкоз.
Проявления поздней стадии бругиоза на начальных этапах могут напоминать венозную и сердечную недостаточность, наследственные формы слоновости.
Важным этапом консервативного лечения бругиоза является госпитализация и изоляция больного с целью предотвращения распространения заражения. Для этиотропного лечения используют ивермектин и диэтилкарбамазин, дополнительно может назначаться альбендазол и доксициклин. Продукты распада гельминтов после начала приема медикаментов могут вызвать аллергические реакции. Для коррекции состояния применяют антигистаминные препараты, глюкокортикостероиды.
Симптоматическая терапия включает в себя жаропонижающие и обезболивающие препараты, внутривенные инфузии. Дальнейшая тактика врача зависит от развития осложнений и стадии заболевания. В острый период до формирования слоновости наступает излечение и полное освобождение от возбудителя. Для улучшения лимфооттока дополнительно рекомендовано физиолечение, ЛФК, массаж и ношение компрессионного трикотажа. В хроническую фазу возбудитель элиминируется, однако необратимые изменения конечностей и лимфатического аппарата сохраняются.
Оперативное вмешательство служит вариантом паллиативной терапии, показано на поздних стадиях при выраженном лимфостазе. Основными методиками являются лимфодренирующие операции, дермолипофасциэктомия (иссечение измененной подкожно-жировой клетчатки, фасции с пораженными лимфатическими структурами), липосакция (аспирационное удаление измененной клетчатки) и их сочетание. Выбор хирургического способа коррекции остается за хирургом.
Прогноз чаще благоприятный. Назначение консервативной терапии на ранних стадиях способствует излечению. Слоновость ведет к стойкой утрате трудоспособности, снижению качества жизни и инвалидности. Летальные случаи связаны с формированием осложнений. Неспецифические мероприятия по профилактике бругиоза включают в себя уничтожение мест выплода комаров, использование защитных сеток и репеллентов, ношение одежды с длинным рукавом. В странах, эндемичных по вухерериозу и бругиозу, диэтилкарбамазин применяют в качестве добавки к соли для предотвращения развития инфекции.
